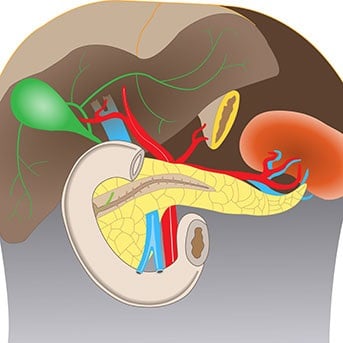
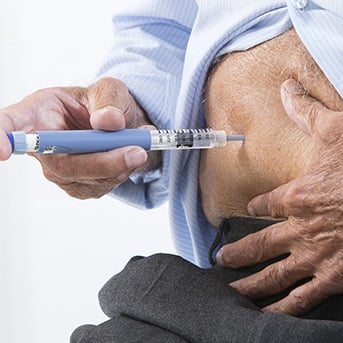
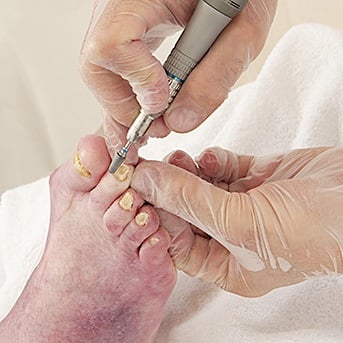
Unabhängig vom Diabetestyp und damit vom Alter stehen drei Ziele bei der Behandlung von Diabetes mellitus im Vordergrund:
- Sicherung eines dauerhaft ausgeglichenen Kohlenhydratstoffwechsels mit möglichst normnaher Blutzuckereinstellung, d. h. die Blutzuckerwerte sollten denen eines Gesunden möglichst nahe kommen
- Vermeidung von akuten Stoffwechselentgleisungen wie Hyperglykämie (= Überzuckerung), Hypoglykämie (= Unterzuckerung) oder diabetischem Koma
- Vermeidung möglicher Folgekomplikationen, die vor allem das Gefäß- und Nervensystem betreffen
Um diese Ziele zu erreichen, ist eine intensive ärztliche Behandlung nach bestimmten Therapieleitlinien erforderlich, die von medizinischen Fachgesellschaften wie beispielsweise der Deutschen Diabetes Gesellschaft vorgegeben sind. Letztlich entscheidend für den dauerhaften Erfolg der Behandlung aber ist die aktive Mitarbeit und Disziplin des diabetischen Patienten.
Und das kann im höheren Alter ganz schön schwierig werden. Zwar gibt es auch in der Altersgruppe der alten und betagten Menschen viele selbstständige und noch weitgehend unabhängige Menschen, die durchaus eigenverantwortlich an der Beherrschung ihrer Stoffwechselstörung mitarbeiten können. Diese Patienten werden vor allem Führung und Motivation brauchen, denn es ist nicht einfach, im fortgeschrittenen Alter plötzlich und diszipliniert seine Lebensgewohnheiten umstellen zu müssen, um sich trotz Diabetes Lebensqualität zu erhalten.
Weitaus häufiger aber wird der Alterspatient mit Diabetes zugleich ein „geriatrischer Patient“ sein, der mit so manchen, oft schweren Behinderungen und Beeinträchtigungen zu kämpfen hat. Zu nennen sind hier beispielsweise eine erhöhte Anfälligkeit für gesundheitliche Störungen als Folge der natürlichen Altersveränderungen, das Vorliegen mehrerer Erkankungen (was als Multimorbidität bezeichnet wird) mit organübergreifenden Wechselwirkungen, aber auch das häufige Vorliegen typischer geriatrischer Syndrome wie Inkontinenz, Sturzneigung, chronische Wunden, Mangelernährung (Malnutrition), Depression oder Demenz in verschiedenen Stadien. Tritt dazu Diabetes auf, bedeutet dies für die Betroffen eine erhebliche Verschlechterung ihrer Lebensumstände – und auch der Bedarf an Behandlung, Pflege und Rundum-Betreuung wächst enorm. Ein sogenannter interdisziplinärer Therapieansatz – vorgegeben durch die Leitlinien der Deutschen Diabetes Gesellschaft – zwischen Diabetologe, Hausarzt, Pflege und Angehörigen ist dann für den Behandlungserfolg unabdingbar.